医師需給推計、過労死前提で「医師余る」
―受診抑制も加味せず
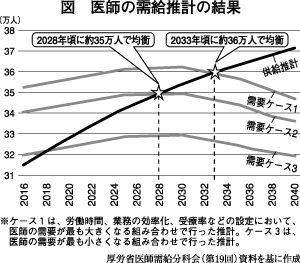
厚労省は4月12日、医療従事者の需給に関する検討会の医師需給分科会に、今後の医学部定員数を判断するベースとして、医師数の需給推計結果を示した。現行の医学部定員数(2018年度:9,419人)を続けた場合、28年頃に医師が約35万人に達し不足が解消し、以降は余るとした。しかし過労死ラインの働き方を前提にした推計であり疑問が多い。
 |
受診の保障 不十分
需要推計は、現在の提供体制で必要な医療サービスを提供できていることを前提にしている。しかし、経済的負担や長時間過密労働、医療機関の不在・診療科偏在などで、受診に至らない潜在的な医療需要も加味される必要がある。受診する患者にも「待ち時間が長い」「診察日・診療時間が十分でない」などの声もある。「地域で相当の水準のがん治療を受けられるのか」「住み慣れた地域で最期を迎えられるのか」などの危惧も見られる。
入院医療(一般・療養病床)で必要となる医師数については、地域医療構想で算出された急性期、回復期など4機能ごとに必要とされる病床数に、各病床あたりで現在従事している医師数をかけて算出する。重症・重度患者の受け入れがさらに求められる中、各病床あたりの医師配置基準の引き上げは見込まれない。
過労死ラインで 中位設定
「医師の働き方改革」により、高度急性期・急性期等で平均労働時間が一定程度短縮することを見込み、週労働時間の上限について、ケース1:一般労働者の労働時間上限である55時間、ケース2:過労死認定ラインに当たる60時間、ケース3:米国研修医並み80時間に分けて設定した。
現状でこれらの基準を超えている医師の労働時間を、制限内に削減する形での推計となるが、中位となるケース2でも過労死ラインを目標としており、医師の健康、医療の質・安全の確保の観点からも懸念が多い。
また、AI・ICT、IoT等を活用した効率化、医師から他職種へのタスク・シフティング等により、一定の労働時間が削減されると推計している。ケース1〜3に分けて、40年には医師の業務がそれぞれ7、10、20%削減されるとした。しかし、医療従事者全体の長時間・過密労働が問題視される中、業務移管の実効性には疑問も多い。
OECD並みへ増員急務
推計結果を受けて厚労省は、今後「医師偏在対策などが進むことを前提」とすれば、▽さらなる定員数増は必要ない▽20、21年度は定員数9,419人について概ね維持する▽都道府県等からの再度の臨時定員増員などの要望に対しては、現状維持の定員数を超えない範囲で精査する―などと提案し、中長期的に医師養成数の削減を視野に入れた議論を促している。
医師不足の根本原因は、歴代政権が「医師が増えると医療費が膨張する」として医師養成数を抑制してきたことにある。人口1,000人当たりの医師数がOECD加盟国で単純平均3.2人に対し、日本は2.4人と約10万人少ない水準にある。医学部定員数を増加するとともに、地域枠拡大などに向けた議論が求められる。
以上