医師増への政策転換と診療報酬での手当てを
― 医師の働き方改革 今月取りまとめ ―
厚労省の「医師の働き方改革に関する検討会」は、3月末のとりまとめに向けて議論を進めている。2024年4月から適用される勤務医の残業上限として、現在示されている案は、一般勤務医が年960時間(休日労働を含む)、「地域医療の確保に必要な医療機関」などの勤務医は2036年3月末までの「特例」として年1,860時間(同)、「一定の期間、集中的に技能向上のための診療を必要とする」研修医などは期限なしで1,860時間(同)である。過労死水準を大幅に超える長時間労働の改善には何が必要か、考えてみた。
勤務医の過労死水準を超える過重労働を招いた原因は何か
厚労省の調査でも、月160時間(年1,920時間)以上の残業をしている勤務医は1割、全体でも4割が月80時間(年960時間)を超えている。こうした勤務医の過労死水準(月80時間以上)を大きく超える過重労働を招いた原因は、何であるか。
「臨調行革」路線の下で1982年に医学部入学定員を抑制することを閣議決定し、86年には入学定員の10%削減を掲げ、97年にはさらに定員削減を続けることを閣議決定した。この結果、84年に8,280人だった医学部定員は2003年には7,625人まで削減され、08年に見直されるまで続いた。これにより、1970年代までは主要先進諸国などで作るOECDの平均水準並みであった日本の医師数は、今ではOECD30カ国中27位(OECD Health Statistics 2016)となり、平均と比べると約10万人不足している。この医師数抑制策がなければ、現在の事態が変化していることは間違いない。政府は、医師数抑制策の誤りを認め、反省すべきだ。
医学部入学定員の増員に足を踏み出すことが必要
 |
政府は、2028年ごろには全国平均で医師の需給は均衡し、都道府県単位での偏在も36年には解消する目標を掲げている。この推計を根拠に「医療従事者の需給に関する検討会・医師需給分科会」の「第3次中間とりまとめ(2018年5月31日)」では、「将来的には医療需要が減少局面となることが見込まれ」、22年度以降は「医学部定員の減員に向けた議論をしていく必要がある」としている。
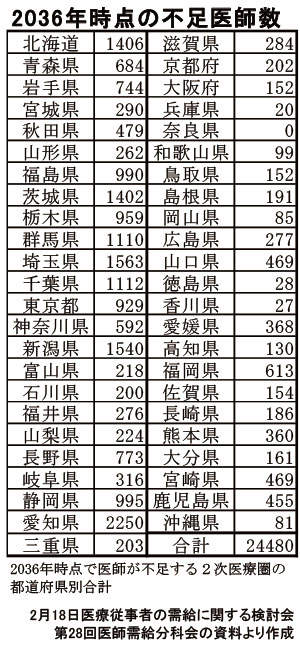
しかし、28年に「均衡」すると言っても、過労死水準である年間960時間の時間外労働を前提にしたものである。さらに、厚労省の最近の試算では、偏在解消の目標年である36年でも全国335の2次医療圏のうち約220で2万4,480人の医師不足が見込まれている。
そもそも36年まで1,860時間の「特例」を認め、研修医等については「将来的に縮減を目指す」としつつも期限すら設けない時間外労働の設定は異常である。一般勤務医の年960時間も過労死水準であり、できるだけ早く時間外労働の短縮を目指すべきである。
そのためには、医師増への政策転換を速やかに行い、医学部入学定員の増員に足を踏み出すべきである。
勤務医の業務移管・共同化等 診療報酬手当で財政保障を
医師養成には10年以上の年月がかかり、すぐに医師が増えないことも事実である。当面の対策として勤務医の負担軽減を進め、時間外労働を少しでも減らさなくてはならい。今年1月21日に発表された「医師の働き方改革に関する検討会」の「とりまとめ骨子」各種の医学会の提言などで、多岐にわたる提案がされている。医療界の英知を結集して、実効性のある施策の具体化が求められている。
その際重要なことは、勤務医の業務の移管や共同化(タスク・シフティング、タスク・シェアリング)、ICT等の技術を活用した効率化や勤務環境改善などの施策には財政的な保障が必要なことである。業務の移管に当たっては、医療の安全性とともに移管される側が過重負担にならないよう検討が必要だ。看護師、薬剤師、救急救命士、事務職員の増員が伴うことが想定される。医師以外の医療従事者については、大病院は今年4月から、その他の医療機関は来年4月から、改定労基法による時間外労働規制が開始される。対応するためには、職員増が必要となる医療機関もある。これらのことを考慮した、来年4月の診療報酬での手当てが不可欠である。
個々の医療機関や都道府県任せではなく、財政出動など国のイニシアチブを
一部には勤務医の負担軽減のためには病床削減が必要との議論もあるが、日本の病床数が諸外国に比べても多い背景には、いわゆる「老人病院」という言葉に象徴されるように、長年にわたって福祉の肩代わりを医療に押し付けてきた政府の政策など複雑な背景がある。2017年「患者調査」では、「受け入れ条件が整えば退院可能」な患者は12.9%いる。在宅医療・介護をはじめとした条件整備こそが求められており、地域や患者の実情を無視した病床削減は行うべきではない。
「長時間労働の医師の自己犠牲により支えられている我が国の医療は、危機的な状況にあるという現状認識を共有することが必要である」(「とりまとめ骨子」)の指摘は、まさにその通りである。「危機的な状況」を打開するには、個々の医療機関や都道府県の努力では限界があり、財政出動を含めた国のイニシアチブが今まさに求められている。
以上