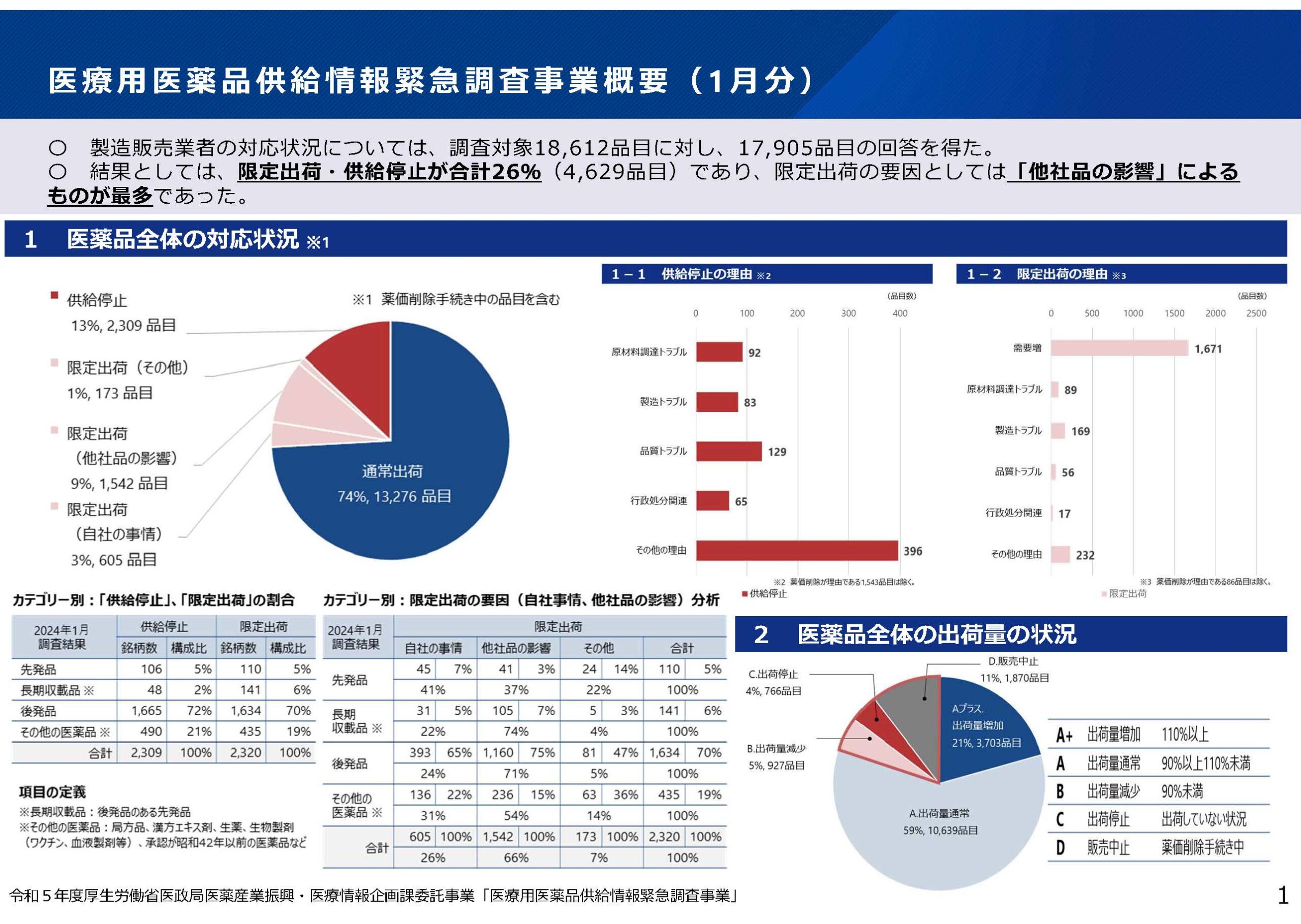
日本製薬団体連合会の医薬品供給状況にかかる調査(2024年1月)によると出荷調整、供給停止となった医薬品がが26%(4629品目)と昨年㋃以降で最多となりました。
医療現場で医薬品不足が続く深刻さを増す中で保団連と大阪府保険医協会は2月15日に医薬品不足の解消求めて厚労省担当部局に要請しました。

医薬品供給不安の改善要請 大阪協会
~特定疾患療養管理料要望書も保団連より提出~
大阪府保険医協会は2月15日、国会内にて医薬品の供給不安問題の改善、長期収載品(後発品のある先発品)の保険給付制限をめぐり厚生労働省に要請を行いました。大阪協会より、中村厚副理事長、保団連より竹田智雄会長が参席しました。大阪からは薬局薬剤師の方も参席しました。厚労省より医政局と保険局の担当者が応対しました。当日は、保団連より、「医薬品の供給不安定を国の責任で改善することを求める要望書」と合わせて、2月13日に厚労大臣に送付した要望書「特定疾患療養管理料からの糖尿病はじめ3疾患除外などに反対します」を改めて提出しました。
保険診療に優先供給すべき 大阪協会
医薬品供給不安問題をめぐり、大阪協会より、2023年末に実施した供給不足の実情と診療への影響に係る調査結果を基に厚労省に対応状況について問いただしました。中村副理事長は、「保険診療の現場では在庫がなく、『市販薬を購入して下さい』と患者に頼んでいる状況だ。保険診療には足りず、市販で販売されている状況はおかしい。厚労省は、販売ルート状況を詳細に把握して、保険医療機関に医薬品を優先的に回すよう業界を強く指導すべき」と強調しました。厚労省担当者は「詳細な実態把握まではできていない」との認識を示しました。
竹田会長は、「いつまでに供給不安が解消できるのかを厚労省は責任を持って見通しを示すべき」と求めました。厚労省担当者は、供給不安状況の医療機関への情報開示や原末調達ラインの複数化など様々な対応を述べつつも、供給不安解消の見通しには触れませんでした。
処方は全て医師が判断 竹田会長
10月より長期収載品の保険給付制限(選定療養)の実施が予定されています。医師が医療上必要と判断した場合はこれまで同様保険給付されますが、患者から長期収載品を希望した場合、患者は追加負担(長期収載品と後発品の差額の4分の1)を強いられます。厚労省担当者は「院内処方の場合も給付制限の対象になる」としました。竹田会長は、「『患者が希望した場合』に負担増と言うが、投薬の可否・選択は患者が決めるのではなく、医師が判断している」として、「給付制限自体が問題である」と指摘しました。
今回の保険給付制限は追々、完全にスイッチOTC(市販薬)に切り替えていく狙いがあります。薬剤師の方からは、「市販薬のオーバードーズ(過量摂取)による乱用が若者を中心に広がっている」として、「行き過ぎたOTC化の弊害である」と警鐘を鳴らしました。保団連からは、「処方箋様式が変更されるが、医師が『医療上必要と判断』とチェック・記載して銘柄名で長期品を指定した場合、医師の判断を尊重すべき」として、査定しないよう強く要望しました。
内閣総理大臣 岸田文雄 様
財務大臣 鈴木俊一 様
厚生労働大臣 武見敬三 様
医薬品の供給不安定を国の責任で改善することを求める要請書
2024年2月15日
全国保険医団体連合会
会長 竹田智雄
2021年に小林化工、日医工が製造不正等によって業務停止命令を受けたことに端を発する後発品を中心とした医薬品の供給不足は、現在も解決していない。この間、保険協会・医会が会員医療機関に対して行った調査によると、8~9割を超える医療機関で必要な医薬品が安定して入手できておらず、医療提供への深刻な影響が浮き彫りになっている。
本来、製薬企業が医薬品の品質確保・安定供給に責任を負うことは前提だが、問題が長期化している背景には、後発品中心の薬価引き下げによる医療費削減など社会保障費抑制策も影響している。公的医療提供に責任を負う政府として、医薬品の品質確保・安定供給に必要な対策を講ずることを求める。とりわけ、下記の事項を検討、実施することを要請する。
記
1.政府の責任において医薬品の供給不安定の改善にいっそう取り組むこと。
2.長期収載品を希望した患者に対する選定療養を用いた自己負担上乗せは中止すること。後発品の供給不安定の下での強引な使用促進は現場の後発品不足に拍車を掛ける。そもそも、患者負担増によって後発品使用を強要することは不合理である。また、厚労省は薬局に後発品の在庫がない場合等は対象としない対応方針を示しているが、地域の流通状況や薬局の在庫によって自己負担が変化するのは不合理である。
3.政府として、患者・国民に医薬品供給不足の状況を周知し、医療機関で処方変更等が起こり得ることを丁寧に説明すること。
4.中医協で示された診療報酬改定の個別改定項目(短冊)では、「一般名処方加算」「外来後発医薬品使用体制加算」「後発医薬品使用体制加算」について、医薬品不足による処方変更や治療計画変更や十分な患者説明等の対応を取ることを施設基準とする方針が示されている。医薬品不足に対応する医療機関への評価は重要だが、昨年の中医協ではこうした対応が困難な医療機関もあることが紹介されていた。医薬品不足への対応は全ての医療機関に強いるのではなく、対応ができる医療機関を別途評価する形とすること。また、ウェブサイトへの掲載についても対応できない医療機関もあるため施設基準とはしないこと。
5.「外来後発医薬品使用体制加算」「後発医薬品使用体制加算」等について、使用割合の算出対象から供給停止品目を除外する取扱いを、供給不安定が解消するまで継続すること。
6.原薬の国内製造について、現在進んでいる一部抗菌薬に加え、安定確保医薬品等必要性の高い医薬品を中心にさらに対象を広げること。
7.製薬企業の製造工程に対する管理、監督を強化し、医薬品の製造、流通に対する政府の責任を果たすこと。
8.後発品を中心に薬価の不合理な低下を招いてきた医薬品の流通慣行(総価交渉、リベート・アローアンス等)について、必要性の高い医薬品の薬価が適正に保たれるよう政府として対応すること。
9.薬価中間年改定は、新薬の薬価維持を望む製薬企業が仕切価を下げない状況下では、後発品薬価を集中的に低下させるため廃止すること。継続するとしても、①薬価が低い後発品等の薬価が集中的に下がる乖離率に基づく選定をやめ、乖離金額の大きさを基準に高薬価の先発品を中心に改定する②後発品や代替品のない必須の医薬品は対象外とする―など、必要性の高い医薬品の薬価が適正に保たれるよう改善すること。
10.新薬の薬価算定について透明性を高め、新薬の高薬価維持の体制を改善すること。